OSTEOARTRITE OU ARTROSE
O que é Osteoartrite?
A Osteoartrite é uma doença que afeta as juntas da maioria das pessoas acima de 50 anos de idade. Não faz muito tempo, no meio médico essa doença poderia ser chamada de artrose, osteoartrite ou osteoartrose. Atualmente, o nome técnico para essa doença, padronizado mundialmente, é Osteoartrite. Uma das razões disso é que a Osteoartrite não é uma doença causada apenas pelo envelhecimento. Portanto, não se pode dizer que se tem Osteoartrite porque se está velho. Na verdade, não é toda pessoa idosa que terá Osteoartrite, embora a maioria realmente vá apresentar problemas por causa dessa doença. Na verdade, a Osteoartrite é um processo de alteração da junta que tem múltiplas causas e apresenta inflamação, que não é muito intensa, mas contribui para os sintomas que a pessoa apresenta e também para a deterioração da articulação acometida.
Quem tem Osteoartrite?
Na maioria das vezes, são as mulheres as que mais sofrem com a Osteoartrite, embora homens também possam apresentar a doença. Embora a Osteoartrite não seja uma doença “genética”,tem tendência a ocorrer mais em pessoas de uma mesma família, principalmente quando ocorre nas mãos. A maioria dos pacientes acometidos por Osteoartrite tem acima de 50 anos de idade.Não temos estatísticas precisas sobre quantas pessoas ou qual porcentagem da população brasileira tem Osteoartrite. Mas poderíamos dizer, com pouca chance de errar, que praticamente toda pessoa acima de 60 anos de idade tem algum acometimento em juntas que possa ser causado pela Osteoartrite. Mas isso não quer dizer que todas as pessoas irão sofrer por causa da Osteoartrite. Isso ocorre porque uma boa parte dessas pessoas não terá sintomas atribuíveis à Osteoartrite. Assim, pode ocorrer, e de fato isso é comum, que uma pessoa apresente alterações em radiografias que sejam causadas por Osteoartrite, mas que jamais necessitem tratamento específico para essas alterações. Logo se pode imaginar que a convivência com a Osteoartrite é perfeitamente possível, muitas vezes com pouco prejuízo à qualidade de vida das pessoas.
Osteoartrite é uma doença que mata?
Costuma-se dizer popularmente que se morre com a Osteoartrite, mas não se morre de Osteoartrite. Essa expressão, imagina-se, tem o objetivo de tranquilizar as pessoas sobre a relativa benignidade da Osteoartrite, uma vez que não é uma doença associada com causa de morte. Embora isso seja verdade, e conforte muitas pessoas, é importante entender que, mesmo sem causar morte, há razão para cuidados com a Osteoartrite, uma vez que pode ocorrer prejuízo à qualidade de vida do paciente. Assim, um dos objetivos buscado no tratamento da Osteoartrite é promover situações para melhor conviver com a doença.
Quais os tipos de Osteoartrite?
Muitas vezes, as pessoas têm alterações que são manifestações de Osteoartrite, sem que se deem conta disso. Assim, os famosos “bicos-de--papagaio” e o joanete são alterações na maioria das vezes decorrentes de Osteoartrite, a despeito dos nomes populares.Como exemplo de Osteoartrite, temos:
– Osteoartrite das mãos: são alterações nas juntas dos dedos, mais comuns entre a última falange e a falange do meio, mas também podemocorrer entre a falange do meio e a primeira falange. Formam-se nódulos, geralmente dolorosos com pancadas mínimas, muitas vezes doendo mais pela manhã, ao acordar, além de apresentar inchaço e deformidades, com desvio dos dedos;
– Osteoartrite da coluna: aqui temos como forma muito comum os “bicos-de-papagaio”. São mais comuns nas regiões cervical (pescoço) e lombar, que são as de maior mobilidade da coluna;
– Osteoartrite dos joelhos e do quadril: são uma forma muito comum, principalmente em joelhos, causando muita dor, crepitação (estalos), deformidades, inchaço e são causa importante de dificuldade para locomoção. A Osteoartrite do quadril pode às vezes ocorrer de forma relativamente rápida e, em alguns casos, requerer a substituição cirúrgica da articulação do quadril por uma prótese.
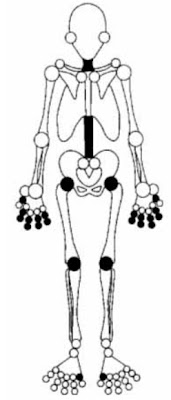
Figura 1 - os lugares (articulações) mais frequentemente acometidos por Osteoartrite.
O que causa a Osteoartrite?
Boa parte dos ossos é revestida por um material claro, relativamente translúcido, que não tem nervos nem vasos sanguíneos (portanto não dói nem sangra), chamado cartilagem. Essa cartilagem, que participa no amortecimento dos impactos durante os movimentos, sofre um processo de destruição durante a Osteoartrite. Assim, o osso que fica logo abaixo dessa cartilagem enfrenta aumento de pressão e também se deteriora. Da mesma forma, os tendões, músculos e ligamentos que envolvem a junta são afetados quando existe Osteoartrite. Diferentemente da cartilagem, o osso que fica abaixo dela é rico em nervos e sangue e as estruturas como tendões, músculos e ligamentos têm muitas terminações nervosas. Logo, as dores que as pessoas apresentam podem originar-se no osso que fica abaixo da cartilagem ou nas outras estruturas que têm nervos. Mas o mais provável é que a dor seja resultado de problemas no conjunto de todos esses tecidos. Isso explica, pelo menos em parte, porque há pessoas com muitas alterações na radiografia das juntas causadas por Osteoartrite sem apresentar muitos sintomas e o contrário também é possível. Ou seja, muitos sintomas, com pouca alteração nos exames de imagem.
A inflamação que ocorre na junta com Osteoartrite não é intensa, mas é persistente e parece que se autoalimenta, mesmo não ocorrendo traumatismos. Essa inflamação parece ser a maior razão de as pessoas terem sintomas que incluem: dor, principalmente aos movimentos; inchaço, sensação de crepitação (estalos) nas juntas; dificuldade para movimentar as juntas.
Lembretes:
1- a obesidade não é causa da Osteoartrite, mas as pessoas mais pesadas não só têm mais risco de ter a doença como de ter Osteoartrite mais grave.
2- a idade avançada não é a causa da Osteoartrite, mas quanto mais idoso, mais obeso e sedentário, mais risco de manifestar Osteoartrite ou pelo menos de sofrer por causa de Osteoartrite.
3- Pessoas que fazem esforço físico com carga excessiva (p.ex.: subir e descer escadas, carregar peso nas costas ou na cabeça), mas também atletas, que usam e desgastam algumas juntas, podem desenvolver Osteoartrite mais cedo. Por exemplo: jogadores de futebol, mesmo os chamados popularmente de “peladeiros”, têm mais risco de ter Osteoartrite nos joelhos.
Osteoartrite Progressão da Lesão Articular:
Quais os sintomas da Osteoartrite?
Como dissemos acima, existe uma boa parcela de pessoas acometidas por Osteoartrite que praticamente não têm sintomas. Naquelas em que isso ocorre, a dor é a principal manifestação.Normalmente, essa dor está associada com alguma atividade física, mesmo que às vezes seja o simples ato de caminhar. Erguer-se de uma cadeira, principalmente após um certo tempo sentada, pode ser causa de muita dor para pacientes com Osteoartrite de joelhos, por exemplo. Subir ou descer escadas também são causa importante de dor.Além da dor, inchaço nas juntas, geralmente causado pela inflamação que ocorre na Osteoartrite ou por deformidades por formação de “osso osteoartrósico” (são os chamados osteófitos) que não têm função específica. Barulho e crepitação também podem ocorrer nas juntas, além de deformidades, com desvio do eixo dos ossos.
Como se diagnostica a Osteoartrite?
A reumatologia é uma especialidade médica que necessita muito da conversa com o paciente (história clínica) tanto para dar o diagnóstico, quanto para o tratamento. Isso também é verdade no caso da Osteoartrite, uma vez que a história clínica, caracterizada por dor que chamamos de mecânica, isto é, provocada pelo esforço (mesmo que uma simples caminhada), inchaço nas juntas e deformidades, além dos achados ao exame físico, são fundamentais para que o reumatologista pense no diagnóstico de Osteoartrite. Os exames de imagem, como a radiografia, auxiliam muito no diagnóstico e, em situações especiais, pode-se necessitar de exames adicionais, como a tomografia computadorizada ou a ressonância nuclear magnética. Mas, em geral, uma boa história clínica e uma simples radiografia fecham o diagnóstico.Vale lembrar um aspecto importante no achado por imagem (ressonância da coluna, principalmente) de hérnias ou abaulamentos de discos intervertebrais na coluna. A maioria das pessoas que têm abaulamentos desses discos,ou mesmo hérnias de disco, vistas à ressonância nuclear magnética, não sofre dor por causa das hérnias. Assim, são exceção os pacientes que precisam de qualquer intervenção cirúrgica para tratar as hérnias de disco. Uma boa história clínica e exame pelo seu médico(a) será fundamental para orientar o melhor tratamento a ser buscado nesses casos. Exames de laboratório (sangue) são solicitados na maioria das vezes para que o reumatologista possa verificar se a(o) paciente tem problemas adicionais que possam ser importantes para definir o tratamento da Osteoartrite.A Osteoartrite não provoca alterações nos exames laboratoriais de rotina. Talvez por isso, as pessoas costumem dizer que esse é um dos “reumatismos que não é no sangue”.
Relembrando:
1 – O diagnóstico da Osteoartrite é clínico, podendo ser reforçado por imagens;
2 – O valor das imagens não é absoluto para definir a causa dos sintomas (dor) que o paciente
apresenta;
3 – Os achados clínicos, e não apenas os de imagem, é que definem a melhor conduta para o tratamento da Osteoartrite.
Existe tratamento para a Osteoartrite?
É importante deixar claro que o fato de não ter cura não pode tirar o ânimo para o tratamento.O grande objetivo é aliviar os sintomas e melhorar a qualidade de vida dos pacientes com Osteoartrite. Praticamente nenhuma doença crônica, quer dizer, de longa duração, tem cura.Mas o tratamento pode melhorar muito a situação dos pacientes e esse objetivo a ser alcançado é muito relevante para quem dele se beneficia.Aumento de peso, algumas atividades diárias e falta de exercícios contribuem para o surgimento da Osteoartrite, embora não sejam necessariamente causa da doença. Logo, o tratamento da Osteoartrite envolve, algumas vezes, modificar hábitos de vida. Não basta ser magro, nem é o fim do mundo estar gordo. Mas é fundamental estar o mais forte e disposto possível.O tratamento da Osteoartrite compreende medidas não-farmacológicas (não usa medicamento) e farmacológicas. Os dois tipos são igualmente importantes.
Medidas não-farmacológicas:
Figura 2 - Tratamento não farmacológico : Atividade física, pilates, entre outros.
Não basta estar magro. É preciso estar forte: “Troque toucinho por músculos”. Fique o mais próximo possível do peso ideal para a sua idade, sua altura e, claro, sua auto-estima. Mas, como sempre, sem exageros.Pratique atividades físicas regularmente. De preferência, dentro da água, como hidroterapia, hidroginástica ou natação. Não tenha receio de entrar na piscina com medo de estar contaminada. É facílimo tratar a água da piscina, é barato e essa geralmente não é uma razão para lhe fazer desistir de uma forma de tratamento que poderá lhe ajudar bastante.Pode caminhar, se a dor deixar, e você não gostar de água, por exemplo. Mas tente caminhar de verdade e não apenas passear. Uma caminhada normal não lhe fará perder peso, mas lhe deixará mais apta(o) para as tarefas diárias, melhorando o que chamamos de condicionamento cardio-vascular.Outras atividades como exercícios de alongamento, pilates, musculação, bicicleta ou mesmo aulas de dança são úteis e podem ser prazerosas, mas precisam de orientação profissional. Converse com o seu(sua) reumatologista sobre essas suas preferências e ele(ela) poderá lhe orientar profissionais de educação física e/ou fisioterapia que podem lhe ajudar.Medidas físicas como palmilhas e joelheiras podem ajudar no seu conforto. Não há evidências científicas definitivas de que massagens, acupuntura, “palmilhas magnéticas” ou quiropraxia (aqueles “trancos” que dão nas costas das pessoas) melhorem os sintomas de Osteoartrite. Mas há pacientes que utilizam esses recursos e dizem melhorar. Se você tiver dúvidas se vale a pena, busque um(a) reumatologista para lhe orientar.
Gelo ou calor local – não há ciência para isso. Nenhum estudo bem feito comparou adequadamente o resultado de compressas de gelo ou mornas em juntas com Osteoartrite. Podemos sugerir que você tente os dois, aplicando por 20 minutos, três vezes por dia.Se estiver no Norte/Nordeste do país, em pleno janeiro, um calor danado, pode ser que o gelo ajude bastante. Agora, sendo no sul do país, em julho, quando está mais frio, é possível que compressas mornas sejam preferíveis. Lembre-se: mornas, e não quentes. É para ser agradável e não para machucar ou queimar. A pele de pessoas idosas pode estar mais frágil e calor local ou gelo excessivo podem provocar queimaduras.
Não conte para suas amigas ou amigos, mas se precisar usar uma bengala ou algo parecido,
use. É só dizer que está usando uma “marcha de três pontos” e ninguém vai perceber. Muitas pessoas têm “vergonha” em usar bengala e sofrem mais dor por causa disso. Não é que você estará inválido(a) e imprestável, “no fim da linha”, como alguns pacientes às vezes nos dizem.A insistência que seu(sua) reumatologista faz no uso desses utensílios é por que não trazem efeito colateral, melhoram sua mobilidade, auxiliam no equilíbrio reduzindo o risco de quedas e custam pouco. Se precisar, use a bengala (com o nome que quiser) e tenha mais liberdade de movimento. Ela já foi sinal de elegância há não muito tempo.
Medidas farmacológicas (remédios):
Figura 3 - Morfina ( um dos medicamento usado para osteoartrite )
Lembrete:
1- Osteoartrite é uma doença e seu tratamento requer orientação médica.
2 - Como o seu sofrimento por esse problema pode ser grande, cuidado para não ceder ao “remédio maravilhoso” que alguém lhe indicou,independentemente da profissão que exerça, por mais bem-intencionado que esteja. Infelizmente, por vezes vemos pacientes usando remédios ditos “naturais” que na verdade têm anti-inflamatórios e mesmo corticoide em sua composição e isso nem sequer é mencionado em bula, quando ela existe. Em muitas ocasiões, isso traz efeitos colaterais graves.Anime-se: houve progressos no tratamento da Osteoartrite. Há muito que melhorar, mas caminhamos. A Osteoartrite é alvo de pesquisas e deveremos ter novos e melhores tratamentos em futuro próximo.Alívio de sintomas – tanto pode ser conseguido com analgésicos como paracetamol e anti-inflamatórios por via oral quanto com aplicação local de anti-inflamatórios, na forma de pomadas, cremes ou aerosol.
Analgésicos chamados opioides fracos também podem ser utilizados. Os analgésicos permitem praticar atividades físicas, combinando modalidades farmacológica e não-farmacológica para o tratamento da Osteoartrite. Não cabe aqui descrever os medicamentos especificamente pois há uma vasta gama à escolha e essa decisão deve ser orientada por um(a) médico(a).Infiltrações: em situações específicas, o(a) seu(sua) reumatologista pode recomendar infiltração intra-articular de corticoides. O efeito é fugaz, mas busca-se reduzir a inflamação intensa, para permitir adesão a tratamento de mais longo prazo.Também pode ser feita uma técnica que se chama de viscossuplementação. Nesse caso, seu(sua) reumatologista irá infiltrar uma substância derivada ou parecida com o ácido hialurônico, que pode reduzir bastante a dor em até 60% dos pacientes. Esse ácido hialurônico é um dos componentes do líquido sinovial, que é o líquido existente nas juntas. Mas isso não quer dizer que a cartilagem será restaurada. O interessante nesse tratamento é que não há efeitos colaterais sistêmicos (isto é, nos rins, no coração, estômago) e o resultado pode durar entre seis meses a um ano. Mas essa injeção só deve ser feita por médico habilitado, em geral um reumatologista ou ortopedista.
Condroprotetores: o nome é difícil, mas é um termo para medicamentos industrializados que podem retardar a progressão da Osteoartrite. São utilizados por via oral e os disponíveis comercialmente têm a grande vantagem de praticamente não provocarem efeitos colaterais. Infelizmente, não dispomos do medicamento ideal que tenha todas essas características. Mas há compostos (poucos, é verdade) que mostraram em estudos científicos a capacidade de, em alguns pacientes, retardar a progressão da Osteoartrite. O mecanismo de ação desses compostos não é bem conhecido e aguardamos produtos que possam ser mais efetivos para esse objetivo. Cirurgia: na maioria das vezes, estamos falando de colocação de uma prótese. Essa é uma medida justificada quando a junta está seriamente danificada ou o(a) paciente tem muita dor e incapacidade que não podem ser tratados clinicamente. A cirurgia bem-sucedida, o que ocorre na maioria das próteses para o quadril, melhora bastante a qualidade de vida do paciente. Há riscos, é óbvio, mas essa possibilidade deve ser considerada sempre que necessário. O(a) seu(sua) reumatologista, em conjunto com um(a) colega ortopedista, pode orientar sobre a indicação desse procedimento. Um problema comum com as próteses é que, por medo da cirurgia, muitos pacientes têm a indicação retardada ou estão muito mal condicionados fisicamente quando finalmente se decidem pela cirurgia. Seja por estarem obesos, seja por terem musculatura muito frágil.Assim, caso seu médico sugira essa alternativa, considere-a, mesmo buscando ouvir outras opiniões (por exemplo, um reumatologista e um ortopedista), uma vez que pode representar melhora significativa de sua qualidade de vida.